ศาสตราจารย์ ดร.นพ.ประสิทธิ์ วัฒนาภา แนะการแพทย์ ยุค Next Normal ต้องให้ความสำคัญกับระบบบริการสุขภาพ เพื่อรับมือเทคโนโลยีที่มีการเปลี่ยนแปลงและจัดการภาวะคุกคามที่อาจเกิดขึ้น ในเวทีการประชุมทางวิชาการ ครั้งที่ 60 ของมหาวิทยาลัยเกษตรศาสตร์
วันนี้ (21 ก.พ.65) ที่มหาวิทยาลัยเกษตรศาสตร์ ได้จัดการประชุมทางวิชาการครั้งที่ 60 หรือ The 60th Kasetsart University Annual Conference ภายใต้หัวข้อ “เกษตรศาสตร์ วิถีถัดไป พลิกวิกฤติสู่ความยั่งยืน” “Next Normal KASETSART: Turning Crisis into Sustainability” ขึ้นเป็นวันแรก ผ่านระบบ Cisco Webex, NontriLive ที่ https://live.ku.ac.th และ FacebookLive ที่ https://www.facebook.com/KasetsartUniversity โดยมี ดร.จงรัก วัชรินทร์รัตน์ อธิการบดีมหาวิทยาลัยเกษตรศาสตร์ เป็นประธานเปิดการประชุม ซึ่งกำหนดจัดการประชุม รวม 3 วัน ระหว่างวันที่ 21-23 กุมภาพันธ์ 2565 ประกอบด้วยการนำเสนอผลงานทางวิชาการ ภาคบรรยายจำนวน 143 เรื่อง ภาคโปสเตอร์จำนวน 86 เรื่อง รวมทั้งสิ้น 229 เรื่อง
โอกาสนี้ ศาสตราจารย์ ดร.นพ.ประสิทธิ์ วัฒนาภา คณบดีคณะแพทยศาสตร์ ศิริราชพยาบาล มหาวิทยาลัยมหิดล ได้รับเกียรติเป็นองค์ปาฐก ในหัวข้อ “Disruptive Technology กับระบบสุขภาพยุค Next Normal” เพื่อเปิดมุมมองวิถีถัดไปพร้อมกระบวนการรับมือต่อเทคโนโลยีที่มีการเปลี่ยนแปลงและจัดการต่อภาวะคุกคามที่อาจเกิดขึ้น ด้วยระบบบริการสุขภาพ
ดร.นพ.ประสิทธิ์ วัฒนาภา
ศาสตราจารย์ ดร.นพ.ประสิทธิ์ วัฒนาภา กล่าวว่านับตั้งแต่ศตวรรษที่ 21 โลกเกิดการเปลี่ยนแปลงได้แก่ 1. Globalization ผลจากการพัฒนาการติดต่อสื่อสาร การคมนาคมขนส่งและเทคโนโลยีสารสนเทศทำให้เกิดการเปลี่ยนแปลงทั้งในทางลบและทางบวก เช่นทำให้เกิดการแพร่กระจายของเชื้อโรคได้ง่ายและในทางกลับกัน ทำให้เกิดการแลกเปลี่ยนข้อมูลข่าวสารได้ง่ายยิ่งขึ้น 2. Digitalization เกิดกระบวนการแปลงข้อมูลไปสู่รูปแบบดิจิทัล 3. Disintermediation การหายไปของตัวกลางในระบบบริการสุขภาพ 4. Disruptive technologies การใช้เทคโนโลยีที่มีความก้าวหน้าเข้ามามีบทบาทและทำให้เกิดการเปลี่ยนแปลง 5. Climate change การเปลี่ยนแปลงสภาพระบบภูมิอากาศของโลกซึ่งเป็นหนึ่งในสาเหตุที่ทำให้เกิดการเปลี่ยนแปลงต่างๆ และเป็นสาเหตุของโรคระบาดที่เกิดการระบาดทั่วโลกที่สำคัญ (Viral Pandemic) ได้แก่การแพร่กระจายเชื้อก่อโรค SARS, ไข้หวัดหมู (Swine Flu), โรคเมอร์ส (MERS), โรคไข้ซิกา (Zika) และในปัจจุบันเกิดการแพร่ระบาดของโรคติดเชื้อไวรัสโคโรนา 2019 (Covid19)
ดังนั้น ระบบบริการสุขภาพจะเข้ามามีส่วนช่วยในการรองรับการเปลี่ยนแปลงต่างๆ โดยมีวัตถุประสงค์ 3 ประการ คือ
- ระบบสุขภาพต้องถูกออกแบบเพื่อส่งเสริมให้เกิดสุขภาพที่ดีทั้งจิตใจและร่างกายในบุคคลทั่วไปและบุคลากรด้านสุขภาพ
- ระบบสุขภาพต้องมีคุณภาพ (Quality) มีการปรับตัวและความคล่องตัวต่อการเปลี่ยนแปลง (Agility)
- ระบบสุขภาพต้องมีความพร้อมในการรับมือต่อการแพร่ระบาดครั้งใหม่ที่อาจเกิดขึ้นรวมทั้งโรคในกลุ่ม NCDs (Non-communicable diseases)
ผู้เกี่ยวข้องในระบบบริการสุขภาพมีทั้งหมด 3 ส่วน ได้แก่ 1. ผู้มีอำนาจรับผิดชอบ ซึ่งเป็นผู้กำหนดนโยบายต่างๆ 2. ผู้ที่นำนโยบายมาดำเนินการ และ 3. ประชาชน โดยในแต่ละส่วนนั้นจะมีผู้ที่คอยกำกับดูแล ในระบบบริการสุขภาพนั้นต้องให้ความสำคัญกับการจัดการ การเข้าถึงและการวิเคราะห์ข้อมูลจากผู้ที่เกี่ยวข้องเพื่อรับมือต่อเทคโนโลยีที่มีการเปลี่ยนแปลงและจัดการต่อภาวะคุกคามที่อาจเกิดขึ้น
นอกจากนี้ยังได้อธิบายเพื่อให้เห็นความเชื่อมโยงของระบบบริการสุขภาพ (New Normal Healthcare system) อย่างชัดเจนว่า ประกอบไปด้วย 6 องค์ประกอบ ดังนี้
- Health Promotion (การสร้างเสริมสุขภาพ) ได้แก่ การบริการทางการแพทย์ผ่านระบบอินเทอร์เน็ต (Telehealth) และความรอบรู้ด้านสุขภาพที่ทันสมัย (Health Literacy)
- Disease Prevention (การป้องกันโรค) ได้แก่ 1. การตรวจทางพันธุกรรม (Genetic testing) ทำให้ทราบรหัสพันธุกรรมของตนเอง สามารถป้องกันและหลีกเลี่ยงปัจจัยที่มีผลต่อโรค และ 2. การฉีดวัคซีนเพื่อป้องกันโรค (Vaccination)
- Treatment of Disease (การรักษาโรค) โดยในปัจจุบันได้มีการนำเทคโนโลยีต่างๆเช่น ปัญญาประดิษฐ์ (Artificial Intelligence; AI) การแพทย์ทางไกล (Telemedicine) การใช้ระบบการพิมพ์ 3 มิติ (3D printer) หรือหุ่นยนต์เข้ามาช่วยในการรักษา
- Rehabilitation (การฟื้นฟูสภาพ) การใช้เทคโนโลยีสารสนเทศและการสื่อสารเพื่ออำนวยความสะดวกระหว่างบุคลากรทางการแพทย์และผู้ป่วยในพื้นที่ห่างไกล (Tele rehabilitation)
- Palliative care (การประคับประคอง) การใช้เทคโนโลยีเพื่อให้คำปรึกษาทางการแพทย์แบบออนไลน์ (Tele – consultation) หรือการใช้หุ่นยนต์ทางการแพทย์ (Medical robot)
- End of life care (การดูแลระยะสุดท้าย) โดยใช้ Tele–consultation และ Medical robot
“ระบบการดูแลสุขภาพที่ดีนั้นจะต้องเข้าถึงได้มากภายใต้คุณภาพที่เป็นที่ยอมรับและค่าใช้จ่ายที่เหมาะสม ซึ่งต้องพิจารณาทั้งหมด 3 ปัจจัย ได้แก่ 1. ค่าใช้จ่าย (Cost) 2. การรักษาพยาบาลโดยตรงและองค์ประกอบที่เกี่ยวข้อง (Quality) 3. การเข้าถึง (Access) โดยต้องคำนึงถึงการเข้าถึงได้ทั้งในสถานการณ์ปกติและสถานการณ์ฉุกเฉิน และนอกจากนี้บุคลากรด้านสุขภาพจำเป็นต้องเรียนรู้ด้านสุขภาพ (Health Education) โดยระบบการดูแลสุขภาพที่ดีประชาชนต้องมีความเสมอภาค (Equity) ในการเข้าถึงและสามารถการยกระดับทางสุขภาพของประชาชนให้ดีขึ้น (Population health)
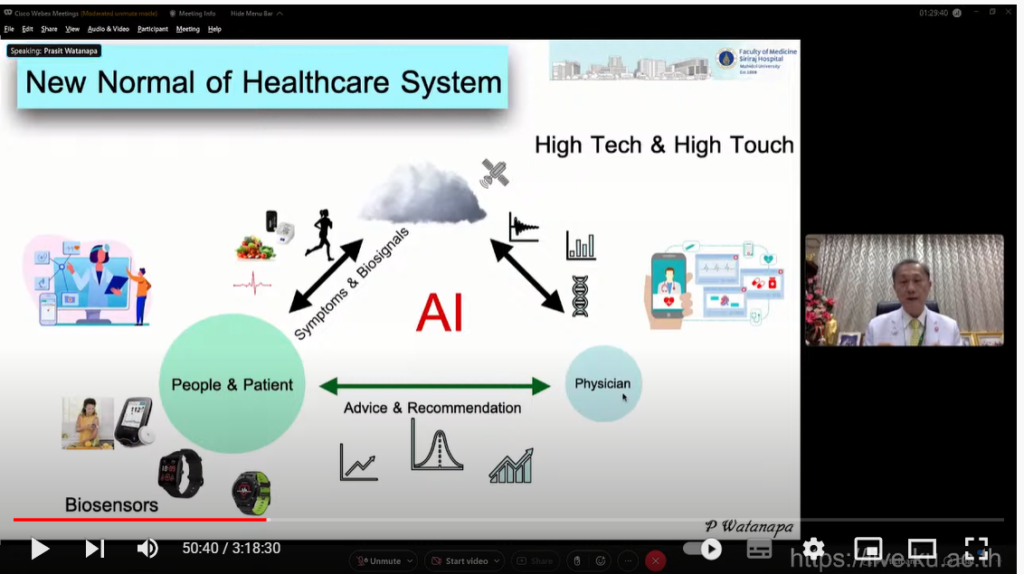
ในอนาคตการใช้ Tele-system และ 5G technology จะเข้ามามีบทบาทในการเปลี่ยนแปลงของระบบบริการสุขภาพให้ก้าวหน้า ทำให้ผู้ป่วยและแพทย์เกิดการปฏิสัมพันธ์แบบเผชิญหน้า (Face to face) น้อยลงและเข้าสู่ระบบ Digital Healthcare มากขึ้น โดยการใช้เทคโนโลยีเข้ามาเพิ่มประสิทธิภาพในอุตสาหกรรมการแพทย์อาทิเช่น การใช้สมาร์ทโฟน (Smart phone) ทำการเก็บข้อมูลส่วนตัวทางการแพทย์ไว้ที่ระบบจัดเก็บข้อมูลออนไลน์ (Cloud technologies) ทำการประมวลผลและวิเคราะห์ด้วยระบบ Ai เพื่อให้ง่ายต่อการสื่อสาร จากนั้นแพทย์จะทำการถ่ายทอดข้อมูลดังกล่าวกลับไปสู่คนไข้ นอกจากนี้การพัฒนาของเทคโนโลยีที่มากขึ้นในปัจจุบันทำให้แพทย์และคนไข้เกิดปฏิสัมพันธ์และสามารถแลกเปลี่ยนความรู้สึกร่วมกันได้อีกด้วย (High tech and high touch)” ศาสตราจารย์ ดร.นพ.ประสิทธิ์ วัฒนาภา กล่าว
หมายเหตุ : ข่าวโดย ผกามาศ ธนพัฒนพงศ์ / นักประชาสัมพันธ์ชำนาญการ / มหาวิทยาลัยเกษตรศาสตร์ / 21 กุมภาพันธ์ 2565 / สรุปปาฐกถา โดย นางสาวดลฤดี โตเย็น